- +1
所有新生儿黄疸都是病、都要吃药吗?
原创 医学小白 医学界儿科频道

下午有个朋友微信问我:“宝宝出生3天了,皮肤看着挺黄,查胆红素也高,但是没有血型不合,孩子吃奶、精神都挺好,你说有必要住新生儿科吗?”
随之给我发来了孩子的检查结果:
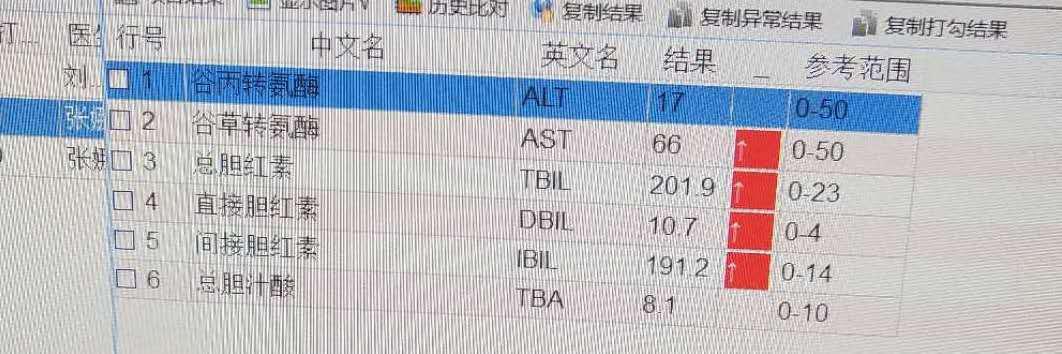
因为上网一查,就会发现很多关于黄疸治疗不及时导致胆红素脑病的说法。影响孩子终身的事,当然是怠慢不得。
黄疸,是怎么发生的?
要想搞懂胆红素升高的原因,首先得了解正常情况胆红素是从哪来、到哪去,只有弄清正常的来龙去脉才能反推出病理情况。
正常情况下衰老的红细胞被破坏,血红蛋白经酶的作用转换为胆红素;此胆红素为非结合胆红素,然后进入肝脏,在肝脏内的蛋白及酶的帮助下,形成结合胆红素;结合胆红素从胆道排出进入十二指肠、大肠,以粪胆原、尿胆原的形式排出体外。
人体是个复杂的机体,当然不会这么简单就完事了。胆红素还有另外一条代谢途径,就是传说中的肠肝循环:从肝脏出来的结合胆红素进入肠道,一部分排出体外,一部分被肠道的酶变成非结合胆红素,经血液循环,进入肝脏,再次参与代谢。如下图:

正常情况,被破坏的红细胞跟排出的胆红素处于动态平衡的状态,所以不会出现黄疸,一旦某一环节出错,平衡打破,就会出现黄疸。
新生儿黄疸,有特殊性
新生儿在宫内处于缺氧状态,所以为满足氧气需求,携氧的红细胞就会增多(有没有感觉人是一种神奇的生物~)。但出生后,自主呼吸建立,就不需要那么多红细胞了,红细胞破坏多,胆红素产生就增加。
新生儿刚脱离母体,各种功能尚不完善,肠道菌群尚未正常建立,粪便排出延迟,停留在肠道内的结合胆红素参与肠肝循环增多。
肝脏功能不完善,合成蛋白不足,与非结合胆红素连结少,加上酶的活性低下,不能及时转变成结合胆红素。
综上,胆红素产生增多、排出减少是新生儿黄疸出现的主要原因。
估计最困扰宝妈的就是:只要宝宝在新生儿期出现黄疸就是有病,就得用药吗?
答案当然不是,通过以上讲解,我们了解到因为出生后红细胞破坏增多,出现黄疸也很正常。那么怎么区分黄疸是正常还是病理呢?它们各自又有什么特点呢?
生理性黄疸的特点
1、黄疸出现时间:大多生后2-3天出现;高峰5-7天。
2、黄疸消退时间:足月儿持续2周;早产儿持续3-4周。
3、胆红素水平:
足月儿小于12mg/dL(205μmol/L);
早产儿小于15mg/dL(256μmol/L),以间接胆红素为主,结合胆红素小于1.5mg/dL(26μmol/L)。
4、宝宝精神、吃奶好。
病理性黄疸的特点,自然与生理性的相反
1、黄疸出现时间:早,大多生后24小时内出现。
2、黄疸消退时间:迟,足月儿大于2周,早产儿大于4周。
3、胆红素水平:高于生理性黄疸,进展快,每天上升85μmol/L(5mg/dL);结合胆红素升高,超过26μmol/L(1.5mg/dl)。
4、黄疸退而复现。
5、宝宝精神、吃奶差。
一般宝宝出现黄疸,宝妈们第一时间会去问度娘、问谷歌。然鹅,很快会得到一个答案:宝宝黄疸是溶血性黄疸!
真的是所有病理性黄疸都是溶血性黄疸吗?非也!溶血性黄疸只是其一,还有很多其他疾病引起的黄疸。如下图:
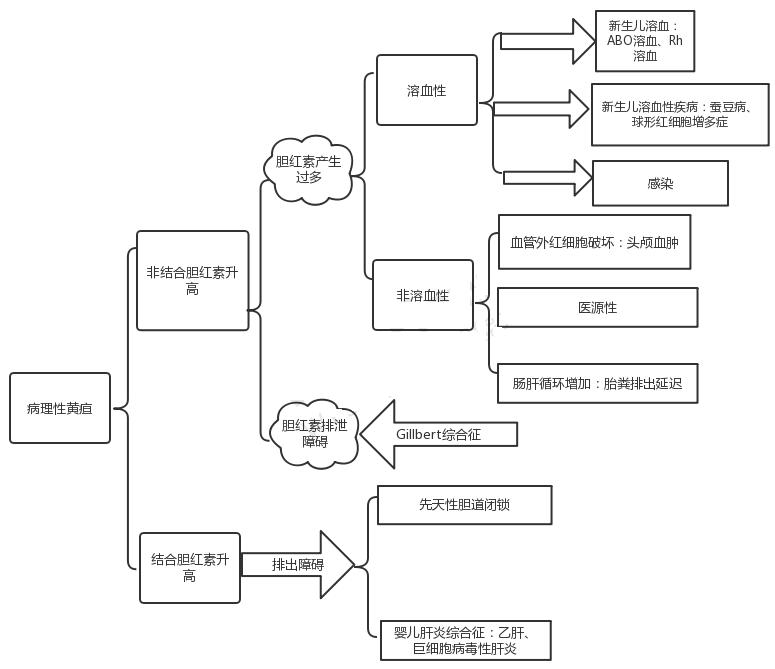
病理性黄疸(详细解说版)
非结合胆红素增高为主的疾病
1、胆红素产生增多
溶血性
新生儿溶血:Rh溶血;ABO溶血(发病率20%)。
新生儿溶血性疾病(红细胞缺陷):葡萄糖-6-磷酸脱氢酶缺乏(又叫蚕豆病:红细胞膜上酶缺乏,在某些诱因下导致红细胞裂解。除了进食蚕豆外,樟脑、赖安比林也会诱发。)、球形红细胞增多症(正常红细胞扁平,穿过毛细血管可以变形不易破碎,此类患儿红细胞易破坏。)。
感染:红细胞破坏(败血症)。
非溶血性
血管外红细胞破坏:比如头颅血肿。
红细胞增多症(医源性):比如护士怕脐带血浪费,剪脐带时勒一下,红细胞增加,机体不需要这么多红细胞,从而出现溶血。
肠肝循环增加:胎粪排出延迟,在肠道停留时间长,结合胆红素在肠道被还原为非结合胆红素。
2、胆红素代谢障碍
影响胆红素代谢的酶活性低下:Gillbert综合征。
结合胆红素增高为主的疾病
主要由于胆红素排出障碍导致:先天性胆道闭锁、婴儿肝炎综合征(乙肝、巨细胞病毒性肝炎)。
通过以上介绍,我们了解到引起病理性黄疸的疾病很多,但最常见的还是由于血型不合导致的新生儿溶血性黄疸。
那么,怎么判断是溶血性黄疸呢?
可以通过以下途径:
1、根据临床表现
溶血性黄疸大多会有胎儿水肿
黄疸出现早,出生24小时内可见,2-3天达高水平
贫血(与溶血呈正相关)
肝脾大
2、根据病史
母亲有输血史、流产史,或者非首次妊娠病史。
3、根据实验室检查
溶血性黄疸新生儿外周血:血红蛋白下降;网织红细胞增多;有核红细胞增多。
母子血型:可见血型不合。
特异性检查:直接Coombs实验;抗体释放实验;游离抗体实验。
新生儿溶血性黄疸最常见的并发症就是胆红素脑病,而宝妈之所以纠结要不要治疗,也是出于此考虑。
正常情况下,胆红素与蛋白结合,分子量大,不能进入血脑屏障。
如果白蛋白减少,胆红素不能与蛋白结合,分子量小,则容易透过血脑屏障;酸中毒、感染、早产儿,血脑屏障通透性降低,也容易使胆红素进入颅内。
胆红素脑病有哪些表现?
怎么才能早期识别呢?
胆红素脑病分为四个时期
警告期:嗜睡、吸吮无力;出生后12-24小时。
病重期:出现惊厥、痉挛;一般出现在生后12-24小时。
恢复期:惊厥停止,大多无明显临床表现;一般出现在生后1-2周。
后遗症期:发育迟缓、听力障碍、眼球运动障碍、智力障碍、手足徐动;出现于2月以后。
最关心的问题来了,
出现溶血性黄疸,该怎么治疗?
01 光疗
光疗时注意保护眼睛、外生殖器。
光疗的副作用:脱水、皮疹、腹泻、体温高或低、青铜症(结合胆红素高于4mg/dl禁用光疗)。
02 药物治疗
白蛋白:与胆红素结合,分子量变大,不能透过血脑屏障,减少胆红素脑病的发生。
酶诱导剂:苯巴比妥,此药可诱导葡萄糖醛酸转移酶的活性,活性增加,代谢增加。但苯巴比妥属于镇静剂,易导致嗜睡,不易区分患儿是脑病还是药物作用;同时因为诱导需要时间,所以紧急情况时来不及。
益生菌:减少肠肝循环。
静脉丙种球蛋白:中和抗体。
03 换血
这个虽然听起来很吓人,当然不是所有黄疸的宝宝都需要换血,换血指征如下:
严重败血症;
Rh溶血病;
胆红素大于20mg/dl。
换血目的:减轻溶血;纠正严重贫血;预防胆红素脑病。
换血的血型也有讲究,跟普通输血不同,选择血型原则:
Rh溶血病:Rh血型同母亲。
ABO溶血病:O血球、AB血浆。
母乳性黄疸,这个锅到底背不背?
很多宝妈也会问:“我家宝宝不会是母乳性黄疸吧?”
母乳性黄疸其实是一种排他性诊断,就是排除其他原因导致的黄疸,孩子精神、吃奶都比较好,才会考虑。
目前对母乳性黄疸的病因还不是很明确,大多认为有两大方面因素:
1、早期母乳不足,婴儿脱水;
2、母乳的脂肪酸成分导致葡萄糖醛酸苷酶活性增加,肠肝循环增加。
要想明确是否为母乳性黄疸,只需停喂母乳即可,如果是母乳性黄疸,停母乳3-5天黄疸明显消退,此后可以继续喂养,无需停喂母乳,因为母乳性黄疸不会造成胆红素脑病等危重后果。
我们再回到文章开头的问题:朋友家孩子足月出生3天,胆红素以非结合胆红素为主,且不超过205μmol/L,考虑是生理性黄疸,所以可以不住院治疗。
参考文献:
[1] 王卫平.儿科学 ( 2014 修订 版) [M].北京: 人民卫生出版社,2014: 119-122.
[2]申昆玲.儿科住院医师手册[M].北京: 中国协和医科大学出版社,2011: 131-133.
本文来源:医学界儿科频道
本文作者:医学小白
责任编辑:李小荣
版权申明
本文原创 如需转载请联系授权
本文为澎湃号作者或机构在澎湃新闻上传并发布,仅代表该作者或机构观点,不代表澎湃新闻的观点或立场,澎湃新闻仅提供信息发布平台。申请澎湃号请用电脑访问http://renzheng.thepaper.cn。





- 报料热线: 021-962866
- 报料邮箱: news@thepaper.cn
互联网新闻信息服务许可证:31120170006
增值电信业务经营许可证:沪B2-2017116
© 2014-2025 上海东方报业有限公司




