- +1
直播精华丨欧洲“抗疫优等生”德国,如何抗疫?
原创 SIFIC团队 SIFIC感染官微 来自专辑全球抗疫,SIFIC在行动!
当新冠病毒疫情来临,各国统考,世界真正成为了命运共同体,中国的经验,需要与全世界共享;世界的问题,中国也要思考解决方案。SIFIC计划在疫情期间,发挥所长,建立一个国内、国际专家交换抗疫经验的平台 - 全球抗疫,我们在行动,SIFIC在行动!
SIFIC计划在每周三、周六,组织在线学术交流活动,邀请国内、国际专家在线分享、交流与互动,形式多样,紧扣抗疫热点问题。

主持人:
胡必杰(复旦大学附属中山医院感染科、感染管理科主任)
高晓东(复旦大学附属中山医院感染管理科副主任)
特邀嘉宾:
蔡 虻 北京医院医院感染管理处(疾病预防控制处)处长
王瑞兰 上海市第一人民医院急诊危重病科主任
徐卫国 德国执业急救医生和全科医生
陈 耀 德国洪堡大学教学医院 柏林医院普外科主任
整理:雷晓婷 孔立 秦海燕
审核:吴怀英
来源:SIFIC全球抗疫 我们在行动
人类同住一个地球村,全球抗疫让世界成了命运的共同体。目前德国新冠病毒感染患者14万左右,死亡率2%左右,德国的疫情控制在整个欧洲是比较好的。“全球抗疫,我们在行动”第八期直播,有幸邀请到有新冠感染患者临床救治经验的王瑞兰主任和感染防控经验的蔡虻处长,以及来自德国的两位奋战在抗疫一线的华人医生——陈耀主任和徐卫国医生,共同探讨、交流、讨论、分享中德不同医疗体系、文化背景下,抗击新冠肺炎疫情的体会。
徐卫国医生:作为在德国北威州的急救医生与全科医生,接触到一些新冠肺炎患者。与许多欧洲国家相比,德国医疗体系比较完备,能够就近就诊。家庭医生、急救医生、社区管理三个层面衔接较好。在德国,患者就诊有三个渠道:
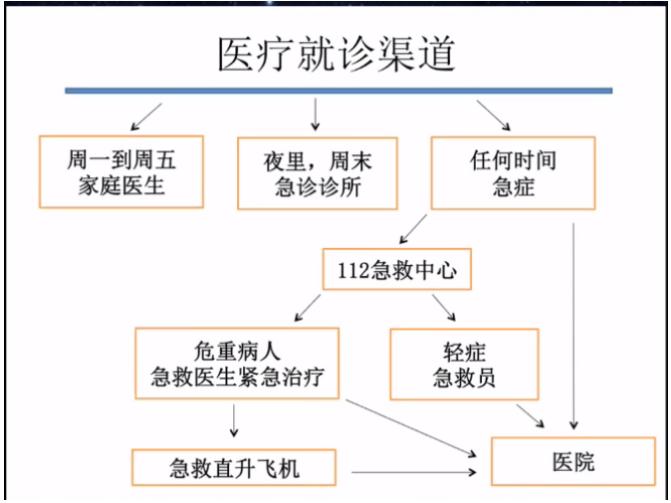
夜间和周末就诊急诊诊所或急症医院急诊部。
危急患者进入急救系统,鉴别为轻症由急救员送往医院;如为危重,急救医生与急救员同时到达,调用直升机,送医院或就近紧急治疗。对于新冠病毒急救医生可对急症患者进行筛查,过滤非新冠患者。
该体系在新冠疫情处理中发挥出重要作用。家庭医生可过滤80%有发热等可疑症状的非新冠患者。同时,急救中心临时配备一名急救医生,通过患者主诉判断流感或新冠。经过筛选后,到医院来就诊患者不多,北威州医院占床不到60%。

德国出现新冠病毒感染后的防控策略。德国首例新冠肺炎病例出现于1月27日,起初政府以重型流感对待,出现忽视状态。但2月27日北威州某县出现高发,政府立即关闭学校。3月中旬,医院口罩、防护服等个人防护用品不足,政府开始调配资源,出台政策,3月14日,关闭学校,总理号召民众人与人之间保持1.5米以上的距离,尽可能不去和医务人员挤用防护用品等医疗资源。23日,禁止民众互相接触。这些措施实施后,科赫研究所建议观察2周;4月初疫情进入平台期。继续观察发现4月15日人数减少,4月17日科赫研究所发布R0<0.7。预计4月下旬有部分工作场所可能开放,但继续保持社交隔离距离。戴口罩方面,各州规定不同,有些州推荐但不强迫,有些州强制戴。另外,3月中旬起,政府暂停所有择期手术,手术观察室和手术室改建为重症病房;重症病房医疗数据实行日报。4月18日数据,重症新冠肺炎患者2600例,1900例需机械通气;德国所有重症患者共16000例,还余11000张重症空床。很多医院空床率在40%左右,保持床等人的状态。后期可能开放择期手术,同时避免因新冠疫情影响到其它急症患者就医。
德国平缓曲线策略。德国新冠疫情初起时,病毒学专家等研究人员即提出不重蹈意大利覆辙的策略——避免出现患者发病高峰超出医疗资源最大容量,保持患者分次分批就诊。下周部分管控措施开放、学校开放后可能再出现发病波峰,但预计保持在可控范围,不会出现医疗资源挤兑现象。
胡必杰教授:请问陈耀医生,您所在医院的医疗救治与徐医生有何不同?
陈耀主任:我在柏林医院做外科医生。3月23日以来,疫情严重以后,德政府推行许多措施,柏林指定有17家新冠病毒定点治疗医院。
胡必杰教授:徐医生生动直观的数据令人深受启发,现在医务人员与之前比能得到口罩吗?
徐卫国医生:德国各州防疫政策不同。北威州未指定新冠肺炎定点医院,所有医院都做救治及重症准备,但无负压病房。与国内相比,防护简单。医务人员口罩使用FFP2,类似国内KN95口罩。护目镜也非常简易。每日工作中都在接触新冠肺炎患者;我院医护共6000多人,此防护状态下,医护感染并不多,有些感染者有肥胖等基础疾病。
胡必杰教授:国内疫情初期阶段后,医护人员注重防护以后医院感染发生率0。我们了解到意大利医护感染数千人且有部分死亡,德国医务人员感染情况如何?有无医务人员殉职?
徐卫国医生:确实有,大约有8名医生殉职,确实有基础疾病。结合武汉医生的经验,个人也建议早期介入治疗。早期治疗可阻断患者进入重症。德国病毒性疾病治疗的基础是休息、隔离,待家自愈;加重则转诊医院治疗。
德国与国内感染防控措施效果与差异
陈耀主任:据我了解,国内此次疫情防控和治疗经验,对德国帮助很大,医学界与政府的相互交流合作非常密切。中国对德国也有很多医疗用品支援。在国内疫情初起时,欧洲也曾积极援助中国。
胡必杰教授:择期手术是否停止?如果要手术,紧急手术患者,医院感染防控与以往有何不同?
陈耀主任:近4周,所有医院包括定点医院,急诊手术正常保证。医院预留监护病床有50%留给新冠患者。4周前一例来自奥地利的“急性胆囊炎、肝脓肿”患者急诊手术,新冠肺炎疑似病例,麻醉医生使用N97防护口罩,其他医生戴普通医用外科口罩(现在用N95口罩),虽然也担心,但是作为医生,有条件要上没有条件创造条件也要上,也没有发生感染。
胡必杰教授:德国疫情当中防护措施与我们北京、上海的防控措施有何不同?
王瑞兰主任:1月底在武汉,支援医院一天收治新冠肺炎300多例;医院将一栋楼腾出改建,住院1000多人;平均从发病到重症大约12天左右。医院ICU病房,此期间仍收治急诊其它普通危急重症患者及高龄患者。因ICU一床难求,难以做到单间隔离救治,但这些患者未被传染。紧急情况下,医护仅戴N95口罩为患者气管插管,也未感染。但也发现有些医护穿防护服,戴面屏,也有被感染的。据了解,有些美国医生防护远远不如国内好,但也未被感染。是否病毒有不同分型?武汉疫情初期,病人病情很重,45-60岁为多,家庭聚集发病,高危因素包括高血压、糖尿病。但我们也发现,AECOPD(慢性阻塞性肺病急性加重期),慢性尿毒症患者不易被传染,有很多疑惑。
胡必杰教授:上海专家共识中,已不将AECOPD作为新冠肺炎易感人群或易感因素、重症化因素。另外,防护很好也可能被感染,个人防护用品到底应如何穿戴?
蔡虻处长:首先,分析医务人员感染是医院获得还是家庭和社区获得?意大利新冠感染护士8000多,医护感染风险肯定高于普通人群。德国数据来看,医护人员感染风险为普通人群的3倍。医务人员感染来源包括:社区、家庭与职业暴露。据了解,武汉3000多患新冠肺炎医护中,医院获得性感染1000多例。欧美大部分医务人员照常上下班回家,但武汉援鄂人员4.2万医务人员完全封闭式管理,单间住宿,不接触到社区感染源,切断了很多生活感染途径。因此,零感染可能并非防护用品的作用,而是综合措施的效果。
其次,医务人员防护用品从早期缺乏,到发布技术指引,发热门诊、采集咽拭子使用了三级防护,经过了逐步加强的过程。当传染源不明确、传播速度快、感染后果严重时,不明确时提高防护级别是有必要的。但随着对此疾病逐渐了解,资源调配变化以后,防护级别难降低。个人认为外科口罩防护已够用。作为感控人员,可以制定基本标准;但对于一线医务人员,好比跳伞,跳伞的是医务人员,他们可以根据自身意愿选择防护用品。
胡必杰教授:我在一月中旬也曾经仅仅戴了外科口罩、穿着医生服近距离跟一位上海首次出现的新冠病毒病患者交谈了近十分钟,我自己并没有被感染。看到我国与国外防护级别的显著不同,也非常纠结,在想自己最初是不是防护太不到位,从保护医护人员零感染的角度,是不是需要最高的防护;另外,如果从资源配置的角度,我们是否需要执行三级防护?国外医护人员穿的那种非常薄的隔离衣穿脱方便,有利于接触不同患者一人一更换,从保护患者的角度,国外的防护更有利于保护患者。到底该如何选择防护用品?值得我们思考。
目前是否还有使用直升飞机去其他欧盟国家抢救的事情,如何防护?
徐卫国医生:德国封锁边境后远程急救已停止。境内主要是地面急救,少数既有呼吸道感染、又有其它疾病,需要直升机转运者,医生做好防护,患者戴口罩转运。
胡必杰教授:下面请陈耀医生用图片分享他所在医院的具体工作防护情况。
陈耀主任:
1.常规情况下,监护病房医生佩戴N95或N97口罩、穿隔离服、戴帽子、手套。

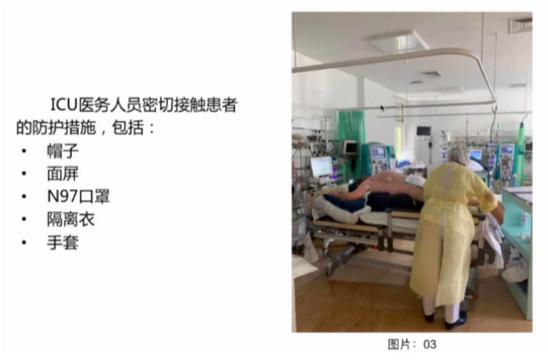
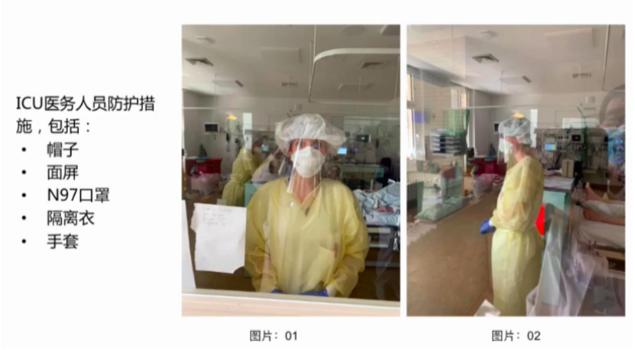

陈耀主任:我们采取此种防护措施是因为防护用品比较缺乏,并不是因为我们觉得这种防护就到位了。作为医生,虽然防护用品不足,我们还是要治病救人。我所在的德国医院目前有64位医务人员感染,主要是两三周之前防护用品极度缺乏时造成的感染。感染的医生多是内科医生,插管操作多的麻醉医生感染的很少,目前我们采取了自救措施,外科医生、耳鼻喉科医生、眼科医生支援内科医生。非常感谢中国给我们提供了防护用品,医院也在积极想办法配备,自从有防护用品使用开始,医护人员感染的就很少了。目前收治了大概150名新冠患者,一半左右的人已经出院。
胡必杰教授:目前德国防控的策略是什么?
陈耀主任:德国轻症的病人居家隔离14天;重症患者,比如出现呼吸窘迫收入院。目前柏林住院患者大约占感染患者的6%。6%里面大概重症的比例为31%。
胡必杰教授:我们观察的国内数据,新冠病毒病患者中大约5%到20%是重症患者,德国重症患者比例比较高,是不是因为轻症的病人没有全部检测出来?
陈耀主任:因为不是全面进行核酸检测,有可能有部分轻症病人没有确诊,所以数据不是非常准确。
胡必杰教授:在中国我们碰到的最头痛的问题是居家隔离者家庭人员可能都会感染,德国居家隔离家庭成员之间的感染是否严重?
陈耀主任:因为德国人口密度不是那么高,社交距离比较容易得到保证,所以问题不是非常严重。
中德在新冠患者治疗方面有何差异?
胡必杰教授:首先很想了解一下,德国是否使用抗病毒药物治疗新冠感染患者?主要用了哪几种抗病毒药?
徐卫国医生:我们医院的外科医生基本上是没有防护衣的,只有口罩和手套,但是,我周围的外科医生和护士还真没有感染的,这个事我觉得很奇怪。我接触过新冠患者在门诊不戴口罩,从接诊到住院全程自己走到病房,但是密切接触的医护均没有感染。
治疗方面在德国争议很多,每个医院都做自己的治疗。我们医院就是对症治疗,抗菌药物使用跟COPD患者使用原则一样,最后总体都治愈了。还有个奇怪的现象是COPD患者确实不容易感染,肥胖、哮喘患者比较容易感染。德国的死亡率不停的上升,一方面原因可能跟扩大了检测有关,另一方面,德国养老院的人特别多,多数不能生活自理,部分是痴呆病人,很多人写遗嘱放弃插管治疗,这部分人群只是在当地的养老院里进行隔离治疗,减轻了重症病床的负担,造成了死亡率上升。
王瑞兰主任:武汉医院的治疗分三个阶段。初始阶段由于氧气、呼吸机不够,死亡率较高。当氧气等物质配备充足后,持续了十几天零死亡率。后期有部分住院比较久的合并其他疾病的重症患者没有救过来。我所在的ICU有109位重症危重症患者,死亡率22%左右,比文献报道的百分之六十几要低。使用的抗病毒药物如阿比多尔、羟氯喹、中药莲花清瘟,我们用的最多的是阿比多尔。我的体会反复做CT根据CT检查及时干预可以有效防止重症转危重症。有些患者尤其是有家庭聚集发病的患者,入院时仅仅一点点渗出,很快胸膜下会出现病变,再过几天可能CT变成了大白肺。如果不是呼吸科专业的医生,有可能不能第一时间识别出患者疾病的发展变化,为保证同质化,及时发现患者病情变化,我们定了几个指标,一是白细胞尤其是淋巴细胞绝对计数减少。如果白细胞低尤其是淋巴细胞绝对数下降,是我们重点关注的对象。虽然上海的诊疗指南不主张使用丙种球蛋白,但我已经发表的文章里指出,如果淋巴细胞绝对计数小于0.5以下,越早用丙种球蛋白越好。第二是D二聚体,我们发现新冠病毒病患者D二聚体均高,甚至高达七八十,用抗凝治疗患者依然会出现DVT的现象,或者出现心脏里面血栓形成。我们遇到好几例患者虽然使用了抗凝药,仍出现突然心跳骤停,心脏超声显示为血栓形成。北京协和医院发表的文章显示新冠病毒病患者容易发生抗磷脂抗体综合征。到底什么原因?因为条件所限,患者数量太多,我们只能做普通的生化之类的检查,免疫系统检查无法进行,所以不能知道是否是因为只用了抗凝药物,没有用抗血小板聚集的药物导致的血栓形成。第三个重要参数是影像学的改变,因为有些患者使用氧气、呼吸机,不容易去做CT,可能不能及时发现病情变化。第四是这种患者休息是非常重要的,因为很多患者出现焦虑、紧张,休息不好,也是病情加重的一个很重要的原因。为什么德国死亡率低可能跟他们休息好也有关系。
王瑞兰主任:在德国,一般通过检测哪些指标来监测并避免新冠普通型患者转变为重型或或危重型患者?
徐卫国医生:在德国,如果血氧饱和度正常,没有呼吸困难的新冠感染患者,作为普通型治疗,如果在吸氧情况下血氧饱和度达不到90%,就会转到重症病房治疗。除非在必要情况下,有一定的指征时才会做CT检查,一般只做胸部X光检查,德国医生的理念是对于重症患者白肺的情况,做X光检查和CT检查看到的情况差别不大,对治疗方案没有大的影响,一样都是按照重症的治疗方案来执行,一直就作为病毒性感染来治疗。所以并不是积极的去做CT的检查。德国是全民医保政策,民众并不用考虑治疗花费,大家在有轻度呼吸道症状时就在隔离,有加重的的情况再去医院就医,我看到有些重症患者也是因为早期在家自我隔离没有及时诊治,转变成了重型。
王瑞兰主任:我们遇到过几例患者,只有发烧、咳嗽症状,氧饱和度也正常,通过连续做CT发现,第一天肺部变化不大,三天以后就变化非常明显,如果这个时候没有做CT,或者只做X光检查很难判断病情,患者就极可能由于没有及时发现治疗而转变成危重型。我了解到美国也是很早就开始做CT检查。
胡必杰教授:我做了30年的呼吸科医生,我对胸部CT情有独钟,我相当部分比较赞同王瑞兰主任的意见,胸部CT可以帮助我们去辨别常规胸片不能发现的病灶,甚至在鉴别病原体和评估疾病发展进程和预后很有帮助。因为看到其他国家,还有美国会去计算新冠感染治疗的成本,所以不会去常规的做胸部CT检查。请问陈耀医生,你们医院对于CT的应用是怎么样的?
陈耀主任:我们医院的情况和徐医生差不多,在德国做一次CT是不到100欧元,如果对于重症患者连续做CT在治疗上有帮助,一定会去做。4个星期前,我的一个病人手术后开始发高烧,当时就立即做了CT。作为外科医生,我们什么时候通知呼吸科医生和重症科医生,决定患者是否需要转入ICU病房主要是看两个指标,一个是血氧饱和度90%以下,一个是每分钟呼吸频率超过25次。
王瑞兰主任:患者从普通病房转重症病房也不仅仅看CT检查,我们也是要看是否有呼吸窘迫,呼吸频率在25以上,氧饱和度低于90%就会转移至ICU。
如何应对复医?
胡必杰教授:目前大家比较关心复医的问题,担心潜伏的隐性感染、轻症的新冠,如果没有及时发现将会导致医院新冠肺炎的局部暴发,所以有些医院会在患者入院时做核酸检测或者抗体检测,如果评估有传染性就进行隔离,希望通过这个防控措施来避免感染暴发。在德国,有没有这样的干预措施呢?
陈耀医生:如果来就诊的外科患者有呼吸道症状,我们会做核酸,但我依然在考虑抗体检测的特异性问题。
胡必杰教授:抗体检测的精准性和特异性没有核酸那么好,但这对某些疾病的诊断和大面积的筛查可能会是一种补充。所以我们也在研究是否要对来就诊的病人进行核酸检测筛查。请问蔡虻处长,在你们医院新冠防控的策略中有没有对住院病人的筛查?
蔡虻处长:从1月22日到3月18日我们医院都没有普遍做筛查,北京主要是以境外输入病例为主,少量社区和家庭集聚病例,我们一直是根据北京的流行趋势和严格按照国家的诊疗规范要求来调整进行筛查,北京从3月16日开始,没有政策上的变化,现在的要求是发热门诊的所有病人都做核酸检测,每家医院全面开放核酸检测,这个策略我们之前建立的规则和防控的系统打破了,但我们医院还是严格执行预检分诊的筛查,不广泛的进行筛查。我了解到有很多医院是对住院的患者全面做CT和核酸检测,我们担心医生会过渡依赖核酸检测技术,而忽略了流行病学,核酸检测阴性就安全了吗?这次黑龙江的感染暴发的事件,我也在考虑如果这位陈某来到我们医院,我们是否能很早的就发现。这个事件也是提醒我们新冠肺炎还有很多我们不了解的情况,还需谨慎前行,但又很难选择合适的策略。我们筛查的重点还是要求尽量去看病人的流行病学史和症状,以及是否来自高风险地区。全国各地区的策略不一样,要根据当地流行的情况来决定防控策略。目前北京要求复工复医以后床位使用率要在60%-65%,要设有缓冲病房,把病人放在单间里观察排查,如果评估没有问题再到普通病房。
胡必杰教授:黑龙江事件让大家的压力一下子增加,在流行病学和临床症状都没有的情况下,如何挖掘出来这个病人是否有传染性呢?有不少医院对所有住院病人进行筛查,但这个的可行性还要思考,我们要做好长期,持久战的准备工作。
王瑞兰主任:在武汉时遇到几个重症和危重症患者,影像学检查时典型的新冠肺炎,但先后6次核酸检测为阴性,最后做抗体检测有IgG、IgM阳性,现在我回到上海医院工作,也遇到这样的情况,一些间质性肺炎患者,影像学上显示是病毒性肺炎,核酸检测是阴性,抗体检测有时是阴性,有时又是阳性,这种情况应该怎么处理?
徐卫国医生:为了给欧洲群体免疫的策略做一个指导,德国波恩大学做了一个调查,在这个小城市有多少人感染新冠病毒?发现有大约15%的人有抗体说明感染过,但其实感染率确实并没有那么高。
胡必杰教授:上海也做了监测,对从武汉回来的医务人员做抗体检测,数据为0。我们觉得抗体检测的质量和试剂盒的稳定性还需要多方面的评估。另外对于王瑞兰主任提出的关于多次核酸检测为阴性的病例,可以考虑做粪便标本的核酸检测。肺纤维化的患者一般是疾病发展到后期,所以核酸检测不出来,而抗体检测则为阳性,做回顾性调查时可以了解到这个患者之前感染了新冠病毒。我最近在做这方面的研究,影像学的变化和核酸检测,抗体检测之间的对应关系,相信以后会有更科学的数据展示出来。
高晓东主任:现在复工复医过程中怎么做检测呢?现在我们做了很多检测,并不可能就把风险降到0,给住院患者做检测,还有家属、陪护、临床医生、护士不可能都去做检测,门诊病人需要做检测吗?花大量的人力物力去做检测,可能找出1、2个隐性感染的患者又有多大的价值?对哪些人进行筛查?那些人属于高危人群?这些问题目前都没有达成共识。
新冠疫情的预测及对其他疾病的影响
胡必杰教授:第一,大家一致认为疫情的走向至少要持续一年,甚至2年,也许会跟流感一样在人群中留下来,一定要做好持久战的思想准备。可能不会像当年SARS一样来得快,去得也快。在此期间,不同国家和地区疫情也会有起伏变化,中国要提高警惕,目前处于比较低的感染率的情况下,压力却很大,政府和专家在考虑如何应对,老百姓也不能放松,我们在思考如何在疫情严控情况下保持经济的发展之间找到合适的平衡点。
第二,疫情期间其他疾病的诊治肯定被耽误了,所以我们要快速复医,以及复工,复学。我们也在期待着疫苗的出现,但难度很大,一年之内是很难成功。治疗方面,我们上海比较有信心,通过之前治疗的经验和体会,新冠肺炎的病死率下降至和流感一样的时候,我们对此就不用过度担忧,我相信新冠对经济和其他疾病的诊治有影响,所以要思考下一步的政策,如何来调查调整?疫情的走向趋势、研判,疫苗、有效药物的研发一起综合考虑。一年以后疫苗使用的情况如何我们做不了预测,我们要做的是要在当今的防控之下,在最佳的诊治路径下把疫情控制住。
哪些患者易发展为重症?
王瑞兰主任:我在武汉三院ICU看到有哮喘和COPD基础疾病的患者感染新冠病毒的并不多见。德国病毒学家也提出新冠肺炎患者发展为重症的关键因素是因为其肺部病毒载量比较高,特别是用呼吸机气管插管的患者,肺部病毒载量更高,我自己做H7N9、H1N1的基础研究也发现病人机械通气时间长,使用呼吸机时间长的患者,都是由于病毒载量高导致的。所以从临床和基础研究可以得出结论,发展为重症是由于其肺部的病毒载量高导致的,从我的病人来看,高血压、糖尿病和一些心脏疾病是感染率高的因素。
小结
目前对于新冠疫情的防控和治疗还没有达到共识,但今天这样一个头脑风暴是一个很好的学习和相互交流分享的机会,不论是在我国,还是在德国不同的医院,病毒检测、防控措施及治疗还存在一些差别和争议,有些治疗的数据还需要不断积累,这些都需要大家共同继续讨论、探讨,中德抗疫也会相互借鉴,相互促进。总之通过全球各个国家的共同能力一定会取得抗击新冠病毒感染的最后胜利。
原标题:《直播精华丨欧洲“抗疫优等生”德国,如何抗疫?》
本文为澎湃号作者或机构在澎湃新闻上传并发布,仅代表该作者或机构观点,不代表澎湃新闻的观点或立场,澎湃新闻仅提供信息发布平台。申请澎湃号请用电脑访问http://renzheng.thepaper.cn。





- 报料热线: 021-962866
- 报料邮箱: news@thepaper.cn
互联网新闻信息服务许可证:31120170006
增值电信业务经营许可证:沪B2-2017116
© 2014-2025 上海东方报业有限公司




