- +1
探案丨慢性肺部病灶的诊断疑云
原创 方婷婷 金文婷等 SIFIC感染视界

作者:方婷婷 金文婷 马玉燕
审阅:胡必杰 潘珏
一、病史简介
男,28岁,江苏人,2024-08-21入复旦大学附属中山医院感染病科。
主诉:咳嗽1年余,加重伴咯血1月。
现病史:
2023-04 起反复干咳,无发热盗汗、咯血胸痛等。2023-12-29外院胸部CT:两肺多发感染,部分空腔形成。予抗菌(具体不详)治疗后咳嗽好转。
2024-07 再次出现咳嗽、咳痰。首次出现咯血,量少。咳嗽剧烈时伴胸痛,无发热盗汗乏力等。08-05外院复查胸部CT:两肺多发感染,部分空腔形成,较前片(2023-12-29)病灶增大。左侧胸腔少量积液;两侧胸膜局部增厚。查WBC 11.19 ×109/L,N 7.99 ×109/L;CRP 12.5 mg/L,ESR 38 mm/h,PCT 0.04ng/mL;自身抗体阴性,CA199 140ng/mL;痰涂片找细菌真菌、抗酸杆菌阴性,细菌真菌培养阴性。予头孢类(具体不详)抗感染,咳嗽咳痰咯血症状缓解不明显。
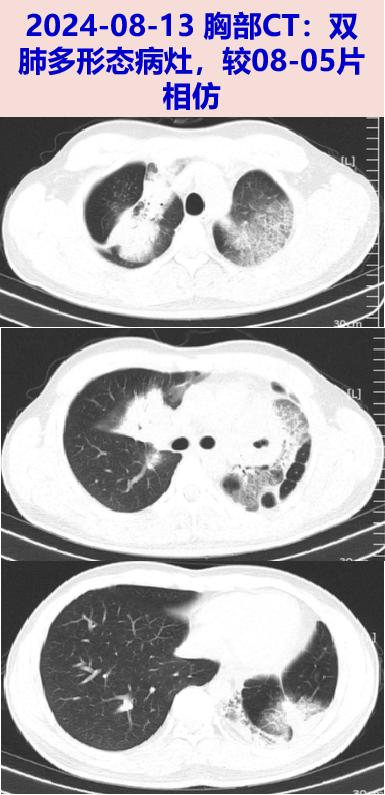
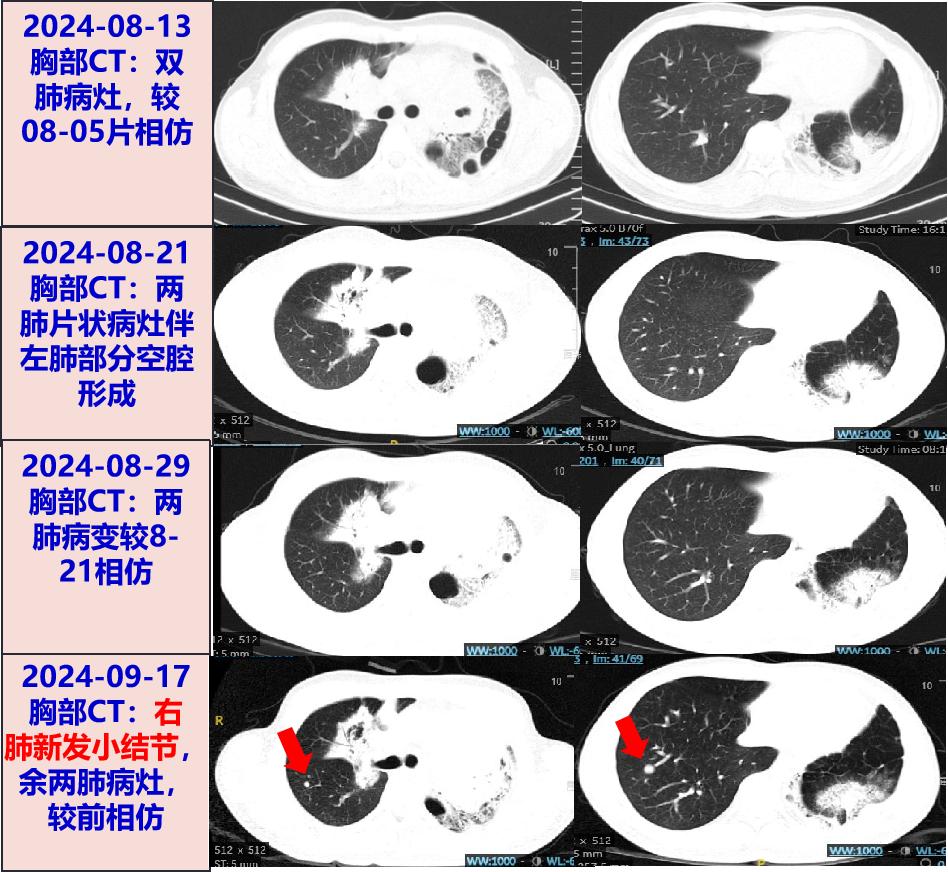
2024-08-13 复查胸部CT:双肺多形态病灶,较前相仿,两肺门影增大。支气管镜:左上叶支气管开口粘膜肿胀充血明显,管腔狭窄,新鲜血从左上叶前段溢出,未行活检。BALF-tNGS检出新型冠状病毒(均一化序列数1105)、肺炎支原体(512) 、肺炎链球菌(418)。外院予头孢类+氟喹诺酮类+止血+止咳等治疗,效果不佳。2024-08-21明确肺部病灶原因收入中山医院感染病科。
二、入院检查(2024-08-21)
【体格检查】
T 37.8℃,P 85次/分,R 18次/分,BP 124/77mmHg。
神志清,精神可;胸廓无畸形,双肺叩诊呈清音,左上肺听诊呼吸音稍低,余两肺听诊呼吸音清,未闻及啰音;心率85次/分,律齐,未闻及心脏杂音。腹部平软,无压痛。
【实验室检查】
血常规:WBC 15.28×109/L,N 78.9%,Hb 125g/L,Plt 312×109/L。
炎症标志物:hsCRP 68.6mg/L,ESR 35mm/h,PCT 0.08ng/mL。
肝肾功能:ALT/AST 13/15U/L,Alb 45g/L,Cr 59μmol/L。
新型冠状病毒、甲型乙型流感、呼吸道合胞病毒、腺病毒、鼻病毒、肺炎支原体核酸均阴性;T-SPOT.TB A/B抗原 0/0(阴性/阳性对照 0/122);G试验、GM试验、隐球菌荚膜抗原(-);CMV-DNA、EBV-DNA(-);ACE 23.8 U/L。
血气:pH 7.43,PaCO2 44mmHg,PaO2 75mmHg,SaO2 96.7%。
自身抗体阴性。
肿瘤标志物:CA199 136 U/mL,NSE 17.3 ng/mL,CYFRA21-1 4.1ng/mL,余阴性。
【辅助检查】
2024-08-21 心电图、心超:正常
三、临床分析
病史特点:青年男性,慢性病程,慢性咳嗽病史1年余,近期加重伴少量咯血1月。肺部CT显示肺内病灶缓慢进展至两肺多发片状病灶,部分空腔形成。白细胞、中性粒细胞、C反应蛋白、血沉及CA199升高,PCT正常,痰涂片及培养均为阴性,外院BALF tNGS检出肺炎支原体、肺炎链球菌、新冠病毒等核酸序列。鉴别诊断需考虑以下疾病:
特殊病原体感染:患者双肺多发病灶,部分伴空洞形成,血白细胞、中性粒细胞、C反应蛋白及血沉升高,常规抗细菌感染治疗无效,间隔两周随访胸部CT,示两肺病灶无显著变化,尽管外院BALF tNGS检出肺炎支原体、肺炎链球菌、新冠病毒等核酸序列,但这些病原体不能解释临床过程,更需考虑是否存在特殊病原体感染,如真菌(曲霉、隐球菌等)、分枝杆菌(结核分枝杆菌、非结核分枝杆菌等)或其他少见病原体。患者无相关接触史,且TSPOT、GM试验、隐球菌荚膜抗原阴性,BALF及痰病原学检查未见明确真菌、分枝杆菌等感染依据,需再次行气管镜或经皮肺穿刺送检微生物学、mNGS等检查以明确病原学诊断。
其他肺部疾病:如结缔组织病肺受累、隐源性机化性肺炎等,也表现为慢性病程、空洞性病灶伴炎症指标升高,尽管患者无其他系统表现,自身抗体检测阴性,但仍需进一步性肺组织活检排除。
肺部肿瘤:患者虽年轻,肿瘤不首先考虑,但肿瘤标志物CA199明显升高,且表现为慢性咳嗽、咯血、肺部病灶缓慢进展加重伴空洞形成,需警惕肺部肿瘤或合并肿瘤性疾病可能。外院气管镜检查未行肺组织活检,需进一步行肺组织活检排除肿瘤性疾病。
四、进一步检查、诊治过程和治疗反应
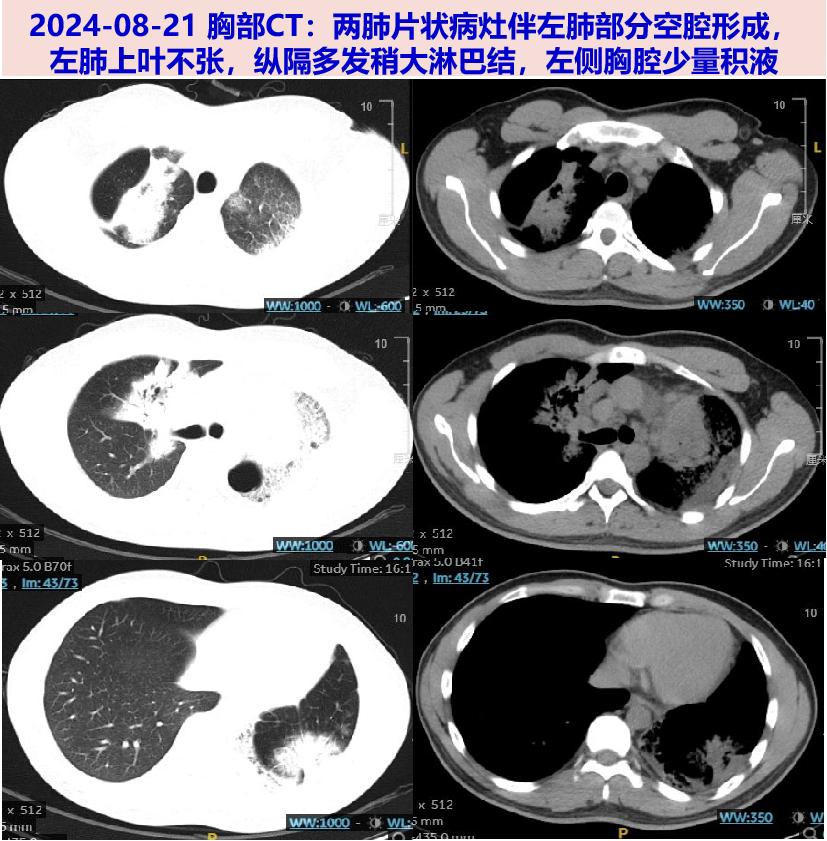
2024-08-21 胸部平扫:两肺片状病灶伴左肺部分空腔形成,左肺上叶不张,纵隔多发稍大淋巴结,左侧胸腔少量积液。
2024-08-21 痰涂片找细菌、真菌、抗酸杆菌阴性,XpertTB阴性。
2024-08-22 行全麻外周超声支气管镜检查:管腔通畅,粘膜光滑,局部可见新鲜血液附着,隆突锐利。各级支气管管腔通畅,未见新生物,左侧支气管粘膜红肿充血,局部可见新鲜血液附着;外周超声于右上叶后段探及低回声(探头位于病灶中央 ),结合透视下活检钳抵该病灶处行TBLB和刷检。
2024-08-22 肺泡灌洗液、肺组织涂片找细菌、真菌、抗酸杆菌阴性,XpertTB阴性;肺泡灌洗液隐球菌荚膜抗原、GM试验阴性。刷检:未见明确恶性肿瘤细胞;ROSE:(右上肺后段)涂片见大量纤毛细胞,较多淋巴细胞、组织细胞,部分多核巨细胞。
2024-08-22 起予哌拉西林他唑巴坦4.5g q8h经验性抗感染。
2024-08-23 TBLB肺组织初步病理:镜下支气管壁纤维组织增生伴少量慢性炎症细胞浸润,局灶区肉芽肿形成趋势,待免疫组化及特殊染色。
2024-08-24 痰培养(08-21采样):细菌真菌培养阴性;痰真菌三项(曲霉、隐球菌、肺孢子菌DNA)阴性。
2024-08-24 肺组织mNGS(08-22采样):阴性;肺组织细菌培养:衣氏放线菌1+。
2024-08-25 左上BALF mNGS(08-22采样):铜绿假单胞菌(种严格序列数 8);右上BALF mNGS (08-22采样):铜绿假单胞菌(种严格序列数 104)。
2024-08-27 起体温平,咳嗽咳痰咯血较前稍有好转。
2024-08-27 TBLB肺组织病理免疫组化及特染:未提示肿瘤性病变证据,特殊染色未见明确阳性菌。
2024-08-29 复查胸部CT:两肺病灶较08-21片相仿。


2024-08-29 结合TBLB病理提示少量慢性炎症细胞浸润,局灶区肉芽肿形成趋势,抗细菌治疗肺内病灶无明显好转,目前无明确肿瘤依据,考虑患者咯血、肺部慢性病变等表现,合并真菌感染不能除外,08-29起试用艾沙康唑抗感染治疗,08-30带艾沙康唑口服出院(0.2g q8h*2d→0.2g qd)。
第二次住院(2024-09-18)
病史简介:
2024-09-18 再次收住我科。自2024-08-30上次我科出院后口服艾沙康唑0.2g qd至今(18天),仍有咳嗽咳痰、少许咯血,体温平。2024-09-13 右侧季肋部疼痛,体位改变及咳嗽时明显,伴胸闷、咯血、纳差、恶心呕吐,否认发热。2024-09-17 至我院急诊,查WBC 31.12×109/L,N:83.6%,Hb 120g/L,PLT 338×109/L;hsCRP 78.9mg/L;D-二聚体:3.95mg/L;cTnT 0.045ng/mL;胸部CT:右肺新发小结节,两肺片状病灶、左肺空腔性病变及左肺部分不张,较前相仿;腹盆CT未见明显异常。
2024-09-18 再次入院检查:血WBC 27.45×109/L,N 87.7%,Hb 110g/L,PLT 319×109/L,hsCRP 94.9mg/L,ESR 54mm/h,PCT 0.10ng/mL;G试验及GM试验阴性;cTnT 0.039ng/mL,NT-pro-BNP 313pg/mL;D二聚体 9.8mg/L;CA199:112.0U/mL,余肿瘤标志物未见明显异常。
2024-09-18 诉口服艾沙康唑后恶心、纳差明显,改为泊沙康唑300mg qd抗真菌,加用左氧氟沙星0.5g qd抗细菌。
2024-09-20 痰脱落细胞:涂片见增生腺上皮细胞,联系脱落细胞室包埋细胞块。
2024-09-23 复查血常规:WBC 30.15×109/L,N 87.9%,Hb 108g/L;炎症标志物:hsCRP 118.4mg/L,ESR 72mm/h,PCT 0.10ng/mL;仍咳嗽咳痰,少量咯血,痰中带血,体温平。
2024-09-23 痰脱落细胞包埋细胞蜡块:血凝块间见较多炎症细胞及组织细胞。
2024-09-23 考虑肿瘤性疾病不能除外,行CT引导下右肺新增结节穿刺活检。
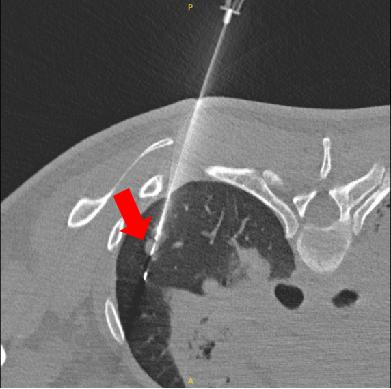
2024-09-24 CT 下肺穿刺组织初步病理:镜下局灶区纤维组织增生伴较多急慢性炎症细胞浸润,局灶区鳞状上皮轻度增生。
2024-09-25 痰脱落细胞蜡块免疫组化及基因检测:符合肺腺癌,KRAS基因突变。
2024-09-26 CT 下肺穿刺组织免疫组化:符合肺腺癌
诉口服泊沙康唑仍恶心、纳差明显,停用抗真菌药物,要求回当地医院行肿瘤治疗,于2024-09-26出院。


五、最后诊断与诊断依据
最后诊断
肺腺癌
诊断依据
患者青年男性,咳嗽咳痰、咯血、痰中带血及肺内片状实变病灶伴空洞形成表现和慢性进展病程,白细胞、CRP、CA199明显升高,常规抗感染及抗真菌效果均不佳,支气管镜及CT引导下肺穿刺活检仍未找到明确病原体及肿瘤依据,最终通过痰脱落细胞包埋细胞块行免疫组化及基因检测、CT引导下肺结节穿刺活检诊断为肺腺癌。但患者肺内存在多种不同表现的病灶,如1年多的缓慢进展的片状实变伴空洞病灶,1月内新发的类圆形实性结节,与典型肺腺癌表现不太相符,考虑为炎症性肺腺癌。
六、经验与体会
本例患者以咳嗽咳痰、咯血痰中带血、肺部慢性进展性片状实变伴空洞病灶为主要表现,病程长达一年余,白细胞、CRP、CA199明显升高,常规抗感染效果不佳,影像学空洞性改变提示感染性与非感染性病因均需考虑。但通过支气管镜下肺穿刺活检,仍未明确病原学和肿瘤学诊断,而1月内新发的类圆形实性结节进一步增加了诊断的难度。该例患者影像学表现复杂、多样,结合炎症指标及肿瘤标志物的升高,更需警惕肿瘤性病变和特殊病原感染的可能性并存。而抗真菌治疗效果不佳,增加了肿瘤性疾病的可能性。针对1月内新发的类圆形肺结节病灶行肺穿刺及痰脱落细胞包埋细胞块行免疫组化及基因检测最终诊断为肺腺癌。然而患者病史、影像学表现及不同性质的病灶(如片状实变空洞病灶与新发类圆形结节)与典型肺腺癌表现不符,容易漏诊,因此多种手段的结合诊断显得尤为重要。
支气管镜及CT引导下经皮肺活检虽是肺部病灶诊断的重要手段,但其诊断率受制于病灶的异质性、活检取材位置及样本量限制。本例中,多次病理及病原学检测均未能明确病因,提示复杂疑难病例可能需反复活检,多种检测手段结合。mNGS虽为高灵敏度检测方法,但低丰度病原核酸序列的临床意义需谨慎解读。针对未明确的低毒力病原体或隐匿性感染,传统培养及病原基因检测仍需配合应用,综合病史、影像学、病原学及病理学进行系统性分析。
参考文献:
[1] Tang Y, Tian S, Chen H, et al. Transbronchial lung cryobiopsy for peripheral pulmonary lesions. A narrative review. Pulmonology. 2024 Sep-Oct;30(5):475-484.
[2] Kramer T, Annema JT. Advanced bronchoscopic techniques for the diagnosis and treatment of peripheral lung cancer. Lung Cancer. 2021 Nov;161:152-162.
[3] Diao Z, Han D, et al. Metagenomics next-generation sequencing tests take the stage in the diagnosis of lower respiratory tract infections. J Adv Res. 2021 Sep 29;38:201-212.
本文为澎湃号作者或机构在澎湃新闻上传并发布,仅代表该作者或机构观点,不代表澎湃新闻的观点或立场,澎湃新闻仅提供信息发布平台。申请澎湃号请用电脑访问http://renzheng.thepaper.cn。





- 报料热线: 021-962866
- 报料邮箱: news@thepaper.cn
互联网新闻信息服务许可证:31120170006
增值电信业务经营许可证:沪B2-2017116
© 2014-2024 上海东方报业有限公司




