- +1
我国DRG制度设计有哪些细节?有何影响?
我国的DRG支付体系改革正在完成从由顶层设计到标准规范制定、再到试点实施及模拟运行的深化推进。2017年6月,国务院办公厅发布《关于进一步深化基本医疗保险支付方式改革的指导意见》,首次提出要开展DRG付费试点,按疾病病情严重程度、治疗方法复杂程度和实际资源消耗水平等进行病种分组,并以此为基础进行医疗机构诊疗成本与疗效测量评价。
2018年3月,国家医疗保障局成立,此后陆续发布了DRG付费试点城市名单、建立了国家统一的DRG分组方案(CHS-DRG)。今年3月,北京、天津等开展DRG付费国家试点工作的城市已全部通过模拟运行前的评估考核,进入模拟运行阶段。

图1:我国DRG支付改革历程
目前,对于DRG制度落地后对商业健康险影响的观点主要分为两类,一类认为DRG会协助商保控费,因为DRG规范和限定了治疗方案,弱化了医生和患者的选择性;另一类认为DRG将提高商保的赔付,因为该制度会使得医院的盈利难度提升,面对有支付能力的客户(如有商保),可以不受DRG约束而提供更好的治疗方案。
综合DRG机制和国际经验来看,我们认为,DRG制度对于组内的住院费用有一定的控费效果,但这种制度可能会带来费用结构的改变,产生新的费用增长,未来如何对这部分医疗费用风险进行风控,对保司来说至关重要。
本文共分为以下5个部分:
1.DRG体系由分组逻辑和精准付费两部分组成
2.DRG分组反映住院病例资源消耗程度
3.DRG支付制度实现多重效果
4.住院费用转移不在DRG监管体系下
5.DRG制度或将带来新的费用风险
01
DRG体系由分组逻辑和精准付费两部分组成
DRG是一种病例组合管理体系,可通过分组对不同病例进行比较
DRG(Diagnosis Related Groups)又名疾病诊断相关分组,是一种病例组合分类(Case-mix)方案,即根据年龄、疾病诊断、合并症、并发症、治疗方式、病症严重程度及转归和资源消耗等因素,将患者分入若干诊断组进行管理的体系。
DRG的起源可以追溯至20世纪20年代医疗服务中的一个实际问题,即“如何比较出医疗服务提供者的优劣以便作出适当的选择?”。回答这个问题的最大困难在于不同的医疗服务提供者之间收治病人的数量和类型不同,难以直接比较。
为了应对这个困难,产生了“病例组合(Case-Mix)”的概念。“病例组合”将临床过程相近和(或)资源消耗相当的病例分类组合成为若干个组别,组与组之间制定不同的“权重(Weight)”反映各组的特征。于是,同组之间的病例可以直接比较,不同组的病例经过权重的调整后也可以进行比较。
美国Medicare首次将DRG分组应用到医保支付制度中
人们认识DRG,往往是从美国“老年医疗保险(Medicare)”把DRG应用到支付制度中开始的。Medicare建立之初,采用的是按服务项目付费的事后补偿方式,但是这种补偿方式带来了Medicare支出的连年急剧上涨,Medicare住院费用从1967 年的30亿美元上涨到1983年的363亿美元,平均每年增长17%。如果现状持续,当时预计美国卫生服务支出将在1990年达到3550亿元(54%由联邦政府负担),美国医疗保险基金可能在1998年全部耗尽。
因此为了避免出现Medicare无法支付住院病人费用的窘境,美国国会在1984年实施了一个全新的前瞻性支付制度DRG-PPS(Prospective Payment System)制度,希望借此来控制住住院费用的快速增长。该制度通过以往的医疗数据对下一年的病例数量和费用进行预测,提前给付医院对应的费用,超支不补,结余留用。在这样的机制下,为了实现盈余,医院就会通过减少不必要的医疗服务来降低成本,达到控制医疗费用的支出。
DRG支付体系由分组逻辑和精准付费两部分组成
DRG支付体系一方面包含DRG分组逻辑,另一方面也包含如何对每个DRG分组病例进行支付,这两部分合在一起,构成了DRG体系的基础。此外,DRG支付体系还包括配套实施相应的监管策略和法律或组织保障,对数据质量、费用控制、医疗质量、医疗效率等进行监管,确保达到预期的精准付费的效果。
我国的医保DRG支付方式改革也基本遵循了这样的体系。CHS-DRG分组与付费技术规范提出“医保DRG支付方式改革包括DRG分组和付费两部分。其中规范和科学分组是DRG实施的重要前提,精准付费是DRG实施的重要保障。”

图2:DRG支付体系
02
DRG分组反映住院病例资源消耗程度
根据病例组合思想,由粗到细分三步完成DRG分组:
第一步,以病例的病案首页上的主要诊断为依据,根据ICD-10将病例分别纳入相应的主要诊断大类(Major Diagnostic Categories, MDC),MDC的划分主要以解剖和生理系统为主要分类特征,CHS-DRG初步分为26个MDC。
第二步,在各个MDC下,再根据手术操作和治疗方式将其细化成核心疾病诊断相关组(Adjacent Diagnosis Related Groups, ADRG)。ADRG是一组疾病诊断、主要操作等临床过程相似的病例组合,根据是否有手术操作,可分为内科ADRG、外科ADRG和非手术室操作ADRG三大类共计376组。
第三步,综合考虑病例的其他个体特征、合并症和并发症,将相应的ADRG细分为疾病诊断相关组(DRGs)。DRG是一组疾病诊断、主要操作等临床过程相似,且资源消耗相近的病例组合。
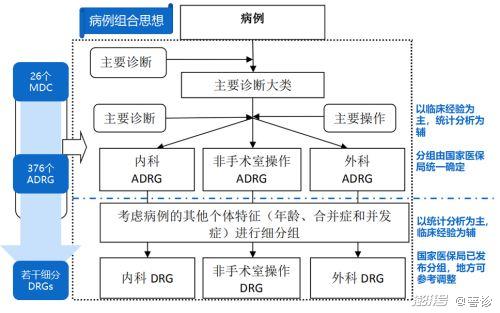
图3:DRG分组思路
DRG的分组以临床路径为基础,严格遵循从解剖和生理系统、到疾病治疗方式、再到病例个体特征的分层逻辑,同一个疾病组都使用相同或相似的诊疗方案。而从ADRG组细分到DRGs这一过程,主要以疾病组内病例资源消耗是否相近为判断依据,通常住院费用或住院时间可作为衡量资源消耗程度的指标。
ADRG细分采用统计分析法寻找分类节点,若住院费用(或住院时间)的变异系数CV小于1,可认为组内资源消耗一致性高,则该ADRG组可作为一个DRG细分组,否则需按照年龄、合并症和并发症等因素进一步细分,直到住院费用(或住院时间)的变异系数小于1为止。这样得到的DRGs能够反映资源消耗差异,即相同的DRG细分组资源消耗相近,不同的DRG细分组资源消耗具有差异,在一定程度上实现“同病同价”。
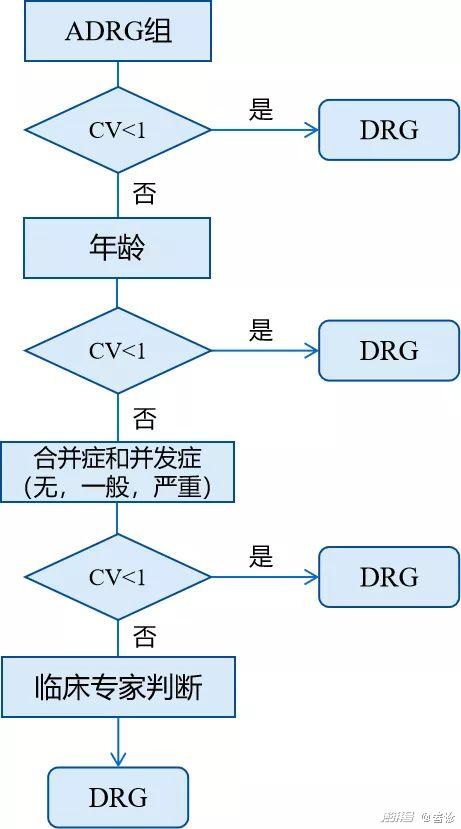
图4:DRG细分过程
03
DRG支付实现多重效果
DRG付费为医保基金向医院结算支付,并不影响医院和患者之间的结算。医保基金以单个DRG组支付标准为基础,对于进入DRG组的医保患者,按DRG组支付标准扣减患者医保外自费和医保内自付费用后向医院结算支付。
DRG支付标准由DRG费率和DRG权重计算得到,测算过程如图5所示。其中DRG权重由该DRG组中病例的例均费用与所有病例的例均费用相除后调整得到,反映了该DRG组在所有疾病中的资源消耗程度。数值越高,反映该病组的资源消耗越高,反之则越低。DRG费率由同一地区同一级别的医院预计的所有医疗费用除以对应的所有病例的权重之和得到,故而同一地区同一级别的医院DRG费率相同。简单来说,DRG权重是疾病严重程度的单位,而DRG费率则是每一单位的价格。

图5:DRG支付标准测算
DRG支付制度主要能实现以下的效果:
1.在医改政策允许的最大增长范围内,给出适当的医疗费用增长空间
DRG费率的预测是以历史住院费用数据为基础进行的,会考虑医疗费用的合理增长,而不是不切实际地进行费用管控。因为受医学科技发展和社会经济水平提高等因素的综合影响,医疗费用总体上是呈现增长的趋势,所以在预测下一年的费率和付费标准时,给出适当的医疗费用增长空间(须控制在医改政策允许的最大增长范围内),以免制约定点医疗医疗技术的发展,合理补充其成本支出。
2.涵盖社保内外住院总费用,帮助商保实现DRG组内的住院费用管理
对于普通入组患者,医保基金 DRG 应支付住院费用=∑[(参保人员住院所属 DRG 组的支付标准-全自费费用-先自付费用-起付线)×政策规定的基金支付比例]。
其中:全自费费用为医保目录外的医疗费用;先自付费用是指按照当地医保政策规定需先个人先行支付一定比例的部分(先自付部分费用后纳入医保支付范围);起付线是指当地医保政策规定政策范围内应由个人先支付的部分;政策规定支付比例是当地医保规定的政策范围内的支付比例。
结合医保基金DRG应支付住院费用的计算公式,可将DRG支付标准内所有费用构成用图6进行理解。DRG支付标准涵盖的范围既包括医保范围内的住院费用,又包括医保范围外的住院费用(即全自费费用),其中医保范围内的住院费用范围为所有的甲类目录费用和按一定比例自付后的乙类目录费用,这部分费用达到起付线后即可按医保政策规定的比例进行报销。
故而在DRG支付制度下,DRG支付标准在可控范围内,只要医保政策保持稳定不变,患者自行支付的医疗费用(含自付费用和自费费用)就是可控的,这一部分也是商保在DRG组内的赔付范围,即DRG制度可帮助商保实现DRG组内的住院费用风险控制和管理。
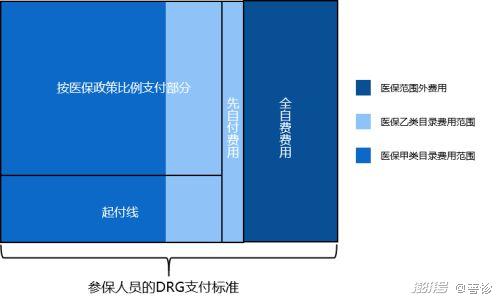
图6:DRG支付标准的费用范围
3.可助力分级诊疗,实现治疗方式与治疗费用的分级化
分级诊疗是指按照疾病的轻重缓急及治疗的难易程度进行分级,不同级别的医疗机构承担不同疾病的治疗,逐步实现从全科到专业化的医疗过程。但目前分级诊疗缺乏明确的就诊或转诊标准,而在DRG支付制度下,同级医院同DRG组同价,DRG权重作为核心指标,反映了该DRG组的资源消耗和疾病复杂程度,能够帮助实现以疾病严重程度为标准的病种分组管理。
可对DRG权重设定标准,作为判断该病种适宜就诊医院等级的依据。当DRG权重小于一定值时,意味着该病组的诊治难度小、资源消耗小,基层医院有能力收治,而当DRG权重大于一定值时,意味着该病组的诊治难度大、资源消耗多,需由具备更多医疗资源和更好医疗技术的三级医院进行收治。在此标准下,不管是从患者端给予不同的报销比例,还是医院端设置阶梯支付调控,均可引导救治难度低的病例向基层医院进行合理的分流,实现不同复杂度的治疗方式在不同等级医院的分级化发展,从而进一步加强了医疗费用的分级化。
04
住院费用转移不在DRG监管体系下
DRG的制度也不是完美的,在实现既定目标的过程中依然会存在很多问题。比如过度编码,它是指由于在DRG的制度下,疾病越复杂严重,获得的补贴就越多,医院就有更大的动力将轻症编码为重症,并以此来获利。因此DRG也设立了一套自己的监管体系,并设定了一系列监管指标,以规避可能存在的这些问题,如图7所示。
但有一类问题目前监管无法解决,即费用院外转移。由于DRG细分组的依据为资源消耗程度,故而只有诊断和治疗方式对病例资源消耗和治疗结果影响显著的病例才适用,主要为住院病例。因此DRG制度的费用管控范围在住院医疗费用上,门诊医疗费用和院外药品等其他院外医疗费用则不受DRG监管。而医院在保证医疗质量的前提下,为了尽可能地节约住院成本从而实现最大的盈利,存在将住院医疗费用向院外转移,包括门诊转移的可能性。
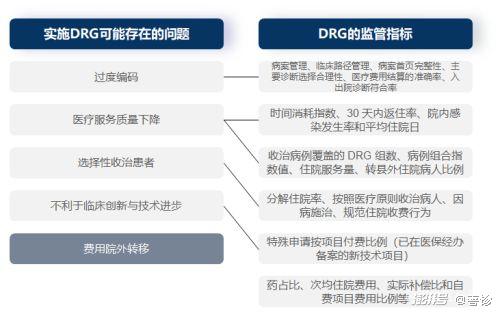
图7:DRG可能存在的问题与对应的监管指标
05
DGR制度或将带来新的费用风险
目前市场上对于DRG将如何影响商保的发展意见不一,主要有两种观点,一种认为DRG会协助控制商保的成本,原因是DRG规范和限定了治疗方案,弱化医生和患者的选择性,限制商保患者对于先进和昂贵治疗方式的使用需求和院方对于提供此类昂贵治疗方式的动力,从而帮助商保实现控费。
另一种观点认为DRG将提高商保的赔付,因为在DRG下医院的利润来源于医保支付的余额,盈利难度提高,在面对有支付能力的客户(如有商保)时,更倾向于不受DRG支付方式的约束提供更适合患者的治疗方案。
综合DRG机制和国际经验来看,我们认为,DRG制度对于组内的住院费用有一定的控费效果,但这种制度可能会带来费用结构的改变,产生新的费用增长,未来如何对这部分医疗费用风险进行风控,对保司来说至关重要。
DRG目前几乎覆盖了所有疾病和治疗方式,限制的也是病例的总体住院费用(包括社保支付、商保支付和个人支付部分的总和)增长,因此DRG制度除了能控制医保基金的支出,还能帮助商保实现DRG组的住院费用风险管控。
但是,DRG的实施限制了医疗机构过高的住院费用,这可能会导致医疗机构将住院的药品和检查等拆分至院外或门诊,增加了患者对院外药品、门诊医疗、术后护理等的支付,同时在制度设计上也没有针对这种费用转移的限制措施。根据国际上的经验来看,美国、澳大利亚、德国在实施DRG后每年人均门诊次数和药品费用占比均有明显的上升。
以美国的数据来看,在实施DRG(1983年)前人均门诊次数在1.2上下小范围波动,DRG实施后,逐年上升,1993年人均门诊次数为1.7,2017年已上升至2.7;而零售处方药的费用占比在DRG实施前下降,但在实施后有所上升,从1983年的5.3%逐年上升,2017年已达到10%。
因此DRG的实施有极大的可能使得费用外溢至门诊、院外药品、院外护理等,而这些费用在没有限制的情况下,未来仍面临较大幅度增长的可能,也将催生出更强的门诊、院外费用风险保障需求。这不仅是商业健康险的机会,同时也对商业健康险的控费能力提出了新的挑战。
美国在这样的背景下诞生了HMO、PPO、POS等控费模式,而在我国的制度背景下,又会出现什么新型的控费模式和手段呢?
参考文献:
[1] 国家医疗保障局. 国家医疗保障疾病诊断相关分组(CHS-DRG) 分组与付费技术规范[Z]. 2019.
[2] 刘芷辰. DRG支付的国内外实践[M]. 北京: 中华工商联合出版社, 2021:97-163.
[3] 蔡立明. 美国Medicare DRG的实践和影响[J]. 中国医院院长, 2020(1):44-47.
[4] 闫宣辰, 姚进文, 路杰,等. DRG在分级诊疗制度评价中的应用研究[J]. 甘肃医药, 2019, 038(003):269-271.
[5] 赵钦风, 王健, 焦晨. DRG在山东省分级诊疗制度中的应用研究[J]. 中国卫生经济 2020年39卷11期, 20-22页, ISTIC PKU, 2020.
[6] 何思长, 杨长皓, 应嘉川,等. 基于DRG的分级诊疗实现路径研究[J]. 卫生经济研究, 2020, 037(004):30-32.
本文为澎湃号作者或机构在澎湃新闻上传并发布,仅代表该作者或机构观点,不代表澎湃新闻的观点或立场,澎湃新闻仅提供信息发布平台。申请澎湃号请用电脑访问http://renzheng.thepaper.cn。





- 报料热线: 021-962866
- 报料邮箱: news@thepaper.cn
互联网新闻信息服务许可证:31120170006
增值电信业务经营许可证:沪B2-2017116
© 2014-2024 上海东方报业有限公司




